Jean-Marc Ayoubi, français d’origine libanaise, est chef de service de gynécologie-obstétrique et de médecine de la reproduction à l’hôpital Foch à Suresnes, dans la banlieue parisienne. Membre de l’Académie nationale de médecine, il est le « père » du premier bébé né en France suite à une greffe d’utérus. Il revient sur la première opération en 2019, qui est « l’aboutissement de 12 ans de recherches, de ténacité et de persévérance », réalisée avec une équipe de spécialistes.Deborah, une femme de 34 ans, infertile, a pu bénéficier d’une greffe de l’utérus d’une donneuse vivante, en l’occurrence sa mère. Cette technique était déjà pratiquée en Suède depuis 2014 et avait permis la naissance d’une vingtaine d’enfants en bonne santé. C’est d’ailleurs avec des équipes suédoises que les médecins de Foch préparaient depuis des années la première greffe française. « Un an et demi plus tard, Misha est née. »Quatre ans après, en septembre 2022, une double annonce est faite : Misha attend une petite sœur, et, parallèlement, l’équipe du Pr Ayoubi réalise un nouveau succès avec la seconde greffe d’utérus en France : une sœur de 41 ans fait don de son utérus, cet organe « non vital mais qui donne la vie », à sa cadette âgée de 36 ans.La transplantation utérine est en fait le premier traitement proposé pour traiter l’infertilité utérine absolue. « Cette révolution médicale pourrait répondre aux besoins de milliers de femmes nées sans utérus, et ce à cause d’une maladie congénitale rare, le syndrome de Mayer-Rokitansky-Küster-Hauser (MRKH). Une fille sur 4 500 peut naître avec un vagin et des ovaires normaux, un cycle hormonal parfait (depuis l’hypophyse jusqu’à l’ovulation), mais sans utérus. Cette technique concerne également des patientes qui ont subi une hystérectomie (l’ablation de l’utérus) consécutive à un cancer de l’utérus ou des cas d’hémorragie de la délivrance », révèle le gynécologue. « Généralement, les receveuses sont en moyenne âgées entre 27 et 37 ans, non fumeuses et en bonne santé. Les donneuses peuvent, elles, être ménopausées (mères ou sœurs des patientes en priorité) puisque l’utérus n’a pas d’âge, signale Jean-Marc Ayoubi. «Ce sont les ovaires qui vieillissent ; l’utérus est un organe fonctionnel qui se met au repos à la ménopause, mais qui se réveille et fonctionne normalement à partir du moment où on lui administre de l’œstrogène. Ainsi, on envisage le recours à des utérus prélevés chez des femmes ménopausées entre 40 et 60 ans ayant eu au moins un enfant sans fausses couches répétitives ».
Un parcours de longue haleine
« Nous avons étroitement et longuement collaboré avec l’équipe suédoise dans le cadre d’un projet de recherche européen portant sur l’intérêt de la chirurgie robotique dans le domaine de la greffe utérine et avons participé, également en Suède, à cinq prélèvements et greffes d’utérus robotique, en attendant les autorisations administratives relativement longues en France, raconte le médecin. Il a fallu convaincre les différents organismes référents en France : le Comité consultatif national d’éthique, le Comité de protection des personnes, le Comité donneur vivant, l’Académie nationale de médecine, l’Agence de la biomédecine, l’Agence nationale de sécurité du médicament (ANSM)... D’un côté, on investissait beaucoup d’énergie dans ces démarches, de l’autre, on commençait à collaborer avec des équipes suédoises qui travaillaient sur le même projet. Elles ont obtenu toutes les autorisations en six mois, alors que nous, nous avons dû attendre neuf ans le feu vert de l’ANSM pour dix greffes sur des patientes souffrant du syndrome de MRKH. »
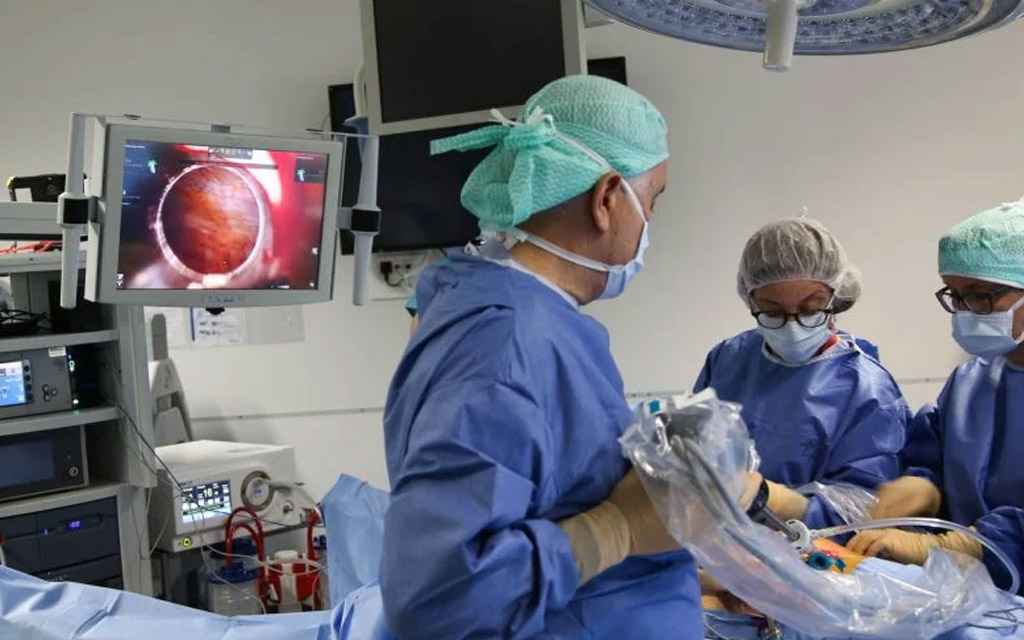
« Un parcours de longue haleine, mais aussi un processus chirurgical très long », précise le professeur Ayoubi. « Le prélèvement de l’utérus – la partie la plus délicate – puis la transplantation durent environ quatorze heures. Nous étions trois équipes, une dans chaque bloc et la troisième pour assurer le relais. Porter l’utérus d’une salle opératoire à l’autre, c’est tenir la vie entre les mains. Un moment d’émotion intense… se souvient le gynécologue. Encore plus intense est la fin du branchement des vaisseaux de l’utérus transplanté sur ceux de la receveuse. Pour s’assurer que l’irrigation passe bien à travers ces vaisseaux extrêmement fins (un millimètre de diamètre), on effectue un écho-doppler. On perçoit alors un son inoubliable, signe du débit du sang, symbole de la vie et du succès de l’intervention. Vingt-cinq jours après, s’annoncent les premières menstruations. On attend alors quelques mois, le temps que l’utérus soit bien cicatrisé, puis on implante un embryon par une fécondation in vitro (FIV), car, pour obtenir une grossesse, une greffe d’utérus doit être précédée d’une FIV avec congélation des embryons, des ovocytes de la femme greffée. »
Où trouver l’utérus ? « Ceci est possible à partir d’une donneuse vivante ou d’une patiente en état de mort cérébrale. À Foch, notre équipe a fait le choix des donneuses vivantes. Ce genre de don d’organes n’est possible que s’il ne met pas en danger la vie du donneur et selon des protocoles stricts, tels que l’obtention de l’autorisation d’un comité indépendant et d’un juge après s’être assuré du lien de parenté entre la donneuse et la personne qui reçoit l’utérus (mère, sœur, tante, éventuellement amie très proche …). La finalité étant d’écarter tout risque de commercialisation, de chantage ou de pression financière, psychologique... » explique Jean-Marc Ayoubi.
Quelques caractéristiques
La chirurgie robotique qui a été utilisée pendant le prélèvement de l’utérus au cours de la seconde greffe réalisée en 2022 a l’avantage d’être moins invasive que la méthode classique. Selon le Pr Ayoubi, « l’étape du prélèvement est très délicate, il faut être très méticuleux pour que l’utérus soit réimplantable. Le robot offre une meilleure vision, en 3D, facilite la dissection de vaisseaux très fins et permet de contrôler chaque étape de l’opération sur écran. Cette procédure permet également une intervention par voie naturelle (non à ventre ouvert, comme en 2019), donc des suites opératoires plus simples, plus esthétiques, et un rétablissement plus rapide ». Ce qui permet d’éviter des souffrances à la patiente faisant don de son utérus.
La transplantation utérine a aussi une particularité, celle d’être de nature transitoire – pour une durée permettant une à deux grossesses – et proposée pour une indication non vitale, même si elle permet à une femme de porter un enfant et de lui donner naissance. « La transplantation utérine n’a pas vocation à être permanente, précise le gynécologue, en raison du traitement antirejet, même si celui-ci est “moins lourd” que pour d’autres transplantations. Il est adapté à la grossesse, comme on le fait dans le cas des femmes enceintes greffées du rein. » Si une seconde grossesse est désirée par la maman, il faut attendre quelques mois car l’utérus est fragilisé par la césarienne. Par la suite, lorsque le projet de naissance aboutit, on retire l’utérus afin d’éviter à la patiente de vivre éternellement sous traitement. Le protocole s’achève quand on enlève l’organe greffé.
Cette greffe, porteuse d’espoir pour les femmes privées de leur utérus, reste une opération lourde et complexe qui requiert l’intervention de nombreux acteurs, prévient Jean-Marc Ayoubi : « Elle ne deviendra pas aussi fréquente que la fécondation in vitro (FIV) par exemple. Mais j’espère qu’elle pourra sortir du domaine de la recherche et bénéficier à davantage de femmes. Car si ce projet de recherche de greffe utérine s’est concrétisé, il est loin d’être terminé. »
« Nous avons l’autorisation pour réaliser dix greffes. Il est donc nécessaire de persévérer dans la recherche et la sélection des patientes. Réaliser une première n’a jamais été le but ; nous devons surtout réussir les prochaines greffes utérines en développant, simplifiant et perfectionnant cette technique afin de la mettre à la portée d’autres équipes chirurgicales et d’en faire bénéficier le plus grand nombre de patientes à travers le monde », conclut le Pr Ayoubi.